Avis du pôle scientifique de Kinesport
Pastille verte
Pastille verte
Cette étude présentant une cohorte est un article à faible risque de biais, tous les critères méthodologiques majeurs sont respectés permettant de limiter et contrôler au mieux les biais dans leur étude.
Un élément fondamental du traitement approprié des athlètes souffrant de lésions de la syndesmose consiste à déterminer quand il est possible de reprendre le sport en toute sécurité et à comprendre les implications et les séquelles si la récupération n'est pas complète. En outre, si le diagnostic n'est pas posé à temps, une rééducation prolongée et des modifications structurelles traumatiques et arthritiques peuvent survenir.
Les algorithmes de traitement actuels sont basés sur les radiographies simples, les résultats de l'IRM et l'examen clinique qui inclut la rotation externe, le test de compression (ST) et le test de translation.
La classification de WestPoint, modifiée par Calder et al., décrit trois grades de lésions de la syndesmose allant de 1 (la moins grave, stable) à 3 (la plus grave et instable). Il existe peu de données sur la prise en charge spécifique de ces lésions en fonction de leur classification. Une vague distinction est faite entre les indications de prise en charge chirurgicale et non chirurgicale, notamment en ce qui concerne les lésions de grade 2 sans diastasis discernable et instabilité subtile. La plupart des cliniciens choisissent une approche non opératoire pour les lésions stables (2A et 1) et une fixation chirurgicale pour les lésions instables (2B et 3).
En ce qui concerne la durée du RTP, de nombreuses études ont été menées sur des athlètes de différents types de sport.
Cette étude, en revanche, examine une cohorte homogène de joueurs de rugby professionnels qui ont présenté des lésions aiguës de la syndesmose, l'algorithme de traitement utilisé et le temps écoulé jusqu'au RTP.
Méthodes
Sélection des patients
Les joueurs de rugby professionnels ayant subi une lésion aiguë de la syndesmose et s'étant présentés au cabinet de l'auteur principal entre juillet 2015 et juillet 2019 ont été inclus.
Les joueurs de l'équipe nationale à 15, de l'équipe nationale à 7 et de l'équipe de première division ont été examinés sur la base d'une demande de consultation. Tous les participants ont subi des lésions aiguës de la syndesmose qui ont été diagnostiquées cliniquement et radiologiquement. Tous ont terminé la période de suivi minimale de 12 mois. Les blessures ont été classées selon la classification de WestPoint, modifiée par Calder et al, sur la base de l'examen clinique et des résultats de l'IRM.
Les joueurs présentant une fracture de la cheville associée ont été exclus. L'âge du joueur, son IMC, sa position sur le terrain, le mécanisme de la blessure, les résultats cliniques, les résultats radiologiques, les dates de retour à l'entraînement (RTT) et de RTP ont été recueillis. Le mécanisme de la blessure a été classé comme direct lorsqu'un autre joueur est tombé sur la jambe du joueur blessé et comme indirect lorsque le poids du corps du joueur a causé la blessure. Nous avons également indiqué si la blessure s'était produite lors d'un match à 7 ou à 15.
Le RTT est défini comme le retour à l'entraînement sur le terrain et le RTP comme l'autorisation au retour à la compétition. Toutes les complications ont été documentées. Les informations médicales, y compris le temps écoulé avant le RTT et le RTP, ont été obtenues auprès des médecins de l'équipe et des joueurs, par entretien téléphonique.
Les informations étaient basées sur les souvenirs ou les dossiers médicaux conservés par l'équipe médicale. Le biais a été limité en comparant les dates telles que rapportées par les participants à l'auteur lors des visites de suivi, avec les lettres d'information reçues des médecins de l'équipe. Une lettre de retour d'information comprenait des informations concernant les progrès du joueur au cours de la phase de rééducation et les dates spécifiques auxquelles le joueur a pu reprendre l'entraînement et le jeu. Les critères pour l'RTT étaient basés sur un programme de rééducation utilisé par l'auteur principal, qui incluait la capacité à effectuer : un test de saut multiple sur une jambe, un jogging sans douleur et une course de 20 mètres sans douleur.
Algorithme de traitement
Tous les joueurs ont été évalués cliniquement par l'auteur principal cinq à dix jours après la blessure. Douze cas ont fait l'objet de radiographies en charge et tous ont subi une IRM, suivie d'un classement de la blessure selon la classification de WestPoint, modifiée par Calder et al.
L'examen clinique a consisté en une palpation des différents ligaments, documentant la sensibilité et des tests spécifiques, notamment le test en rotation externe (ER) et le test de compression (ST).
Une lésion instable de la syndesmose a été diagnostiquée si les caractéristiques suivantes étaient présentes : test ER et ST positifs, sensibilité le long de la membrane interosseuse antérieure > 6 cm au niveau de la cheville, lésion du ligament deltoïde ou du PITFL à l'IRM, et/ou suspicion de syndesmose élargie à la radiographie [18]. Les joueurs présentant une lésion stable de la syndesmose ont été non opérés et les patients présentant une lésion instable de la syndesmose se sont vus proposer une opération se sont vus proposer une intervention chirurgicale (voir Fig. 1).
Prise en charge non opératoire
La prise en charge non opératoire comprenait un déambulateur pneumatique CAM pendant six semaines. Les deux premières semaines, le patient n'a pas porté de poids ; suivies d'une mise en charge progressive, si le patient ne ressentait pas de douleur. Pendant la rééducation fonctionnelle, la dorsiflexion profonde et l'éversion ont été évitées, afin de minimiser les contraintes sur le LTFAI et le ligament deltoïde. Après le retrait du déambulateur CAM.
Après le retrait du déambulateur CAM, le bandage de la cheville a été préconisé pendant six semaines supplémentaires au cours de la rééducation. Tous les patients ont été informés du risque de conflit antérieur, qui pourrait nécessiter une intervention chirurgicale à l'avenir.
Prise en charge chirurgicale
Tous les patients ont subi un examen sous anesthésie, qui a permis de documenter toute l'instabilité sagittale ou coronale du péroné et la comparer au côté controlatéral.
Une arthroscopie standard sans traction avec un objectif de 4 mm a été réalisée pour évaluer l'articulation de la cheville à la recherche de lésion chondrale associée et observer la syndesmose. L'instabilité de la syndesmose a été confirmée si le shaver de 4,5 mm pouvait s'insérer entre le tibia et le péroné, ou si un mouvement dans la syndesmose était possible.
Les lésions instables ont été réduites anatomiquement et stabilisées à l'aide du dispositif TightRope®
Le dispositif TightRope® a été placé à 1,5-2 cm au-dessus de la ligne articulaire. La broche guide, suivie de la fraise, a été placée à un angle de 30° en avant et parallèlement à l'interligne articulaire.
Si le bouton médial n'était pas placé au ras de l'os, une autre incision était pratiquée pour le placer sous vision directe. La réduction et la compression de la syndesmose ont été effectuées manuellement par l'assistant, tandis que l'auteur principal plaçait le TightRope®.
Pendant les deux premières semaines post-opératoires, les patients ont été plâtrés. Au cours des quatre semaines suivantes, les patients ont pu supporter le poids de leur corps de poids toléré dans un déambulateur pneumatique CAM. Des exercices de rééducation de la cheville ont été entrepris deux semaines après l'opération, suivis d'un entraînement proprioceptif et d'un entraînement musculaire après quatre semaines. Les exercices d'impact ont commencé à partir de six semaines.
Résultats
Au total, 18 joueurs de rugby professionnels consécutifs présentant des lésions de la syndesmose ont été traités. Cinq joueurs ont été exclus : deux ont subi des fractures concomitantes du péroné, deux ont subi des lésions de l'AITFL n'impliquant pas une partie importante de la syndesmose, et un joueur a subi une correction simultanée de l'hallux valgus au moment de la réparation de la syndesmose. Sur les 13 joueurs restants, deux ont présenté de nouvelles lésions controlatérales de la syndesmose pendant la période d'étude ; ils ont été traités comme des cas distincts, ce qui porte la cohorte à 13 joueurs avec 15 lésions de la syndesmose. Les lésions controlatérales sont survenues respectivement 18 mois et 16 mois après l'événement initial. La cohorte était composée de deux joueurs nationaux à 15, de neuf joueurs nationaux à 7 et de deux joueurs de première division.
L'âge médian des joueurs était de 24,0 ans (IQR : 6). L'âge médian des joueurs souffrant de blessures instables était de 23,5 ans (IQR : 4,5) et celui des joueurs souffrant de blessures stables était de 27 ans (IQR : 4). Les joueurs de première ligne ont été à l'origine de cinq blessures et dix blessures sont survenues chez des joueurs de deuxième ligne. L'IMC médian était de 28,5 (IQR : 2,7). Huit blessures sont survenues chez des joueurs à sept et sept chez des joueurs à 15. Aucune différence n'a été constatée entre les joueurs à 7 et ceux de football à 15 en ce qui concerne le mécanisme et la gravité des blessures. Il n'y avait pas non plus de différence entre les deux groupes en ce qui concerne le RTT et le RTP.
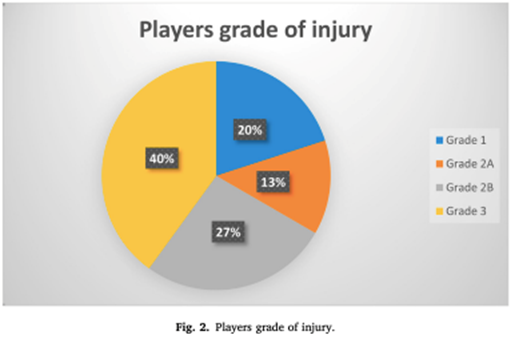
Les mécanismes de blessure comprenaient le plaquage direct (47%), le plaquage indirect (33%) et le mécanisme inconnu (20%). D'après l'IRM et l'examen clinique, 40 % de toutes les blessures étaient de grade 3 (n = 6), suivies par le grade 2B (n = 4 ; 27 %), le grade 2A (n = 2 ; 13 %) et le grade 1 (n = 3 ; 20 %) (n = 10) étaient des blessures instables et 33 % (n = 5) étaient stables. Un joueur présentait une petite avulsion postéro-malléolaire et un joueur souffrait d'une lésion ostéochondrale mesurant 5 x 5 mm.
Quatre joueurs ont été traités sans intervention chirurgicale et 11 joueurs ont subi une intervention chirurgicale. Une complication est survenue : une lésion partielle du nerf péronier commun à la suite d'un bloc poplité. Ce patient a ressenti un engourdissement dans la distribution profonde et superficielle du nerf péronier. Il n'y avait pas de faiblesse motrice associée et l'engourdissement s'est résorbé 16 semaines après l'opération.
Retour à l'entraînement et au jeu
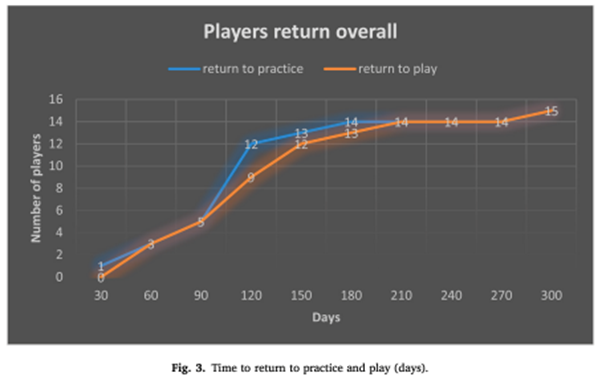
La médiane totale du RTT était de 97 jours (IQR : 36) et la médiane totale du RTP était de 112 jours (IQR : 54). Dans le groupe non opéré, l'RTT et le RTP médians étaient respectivement de 50,5 jours (IQR : 123,75) et de 58,5 jours (IQR : 123).
Dans le groupe opéré, le RTT médian était de 105 (IQR : 22) et le RTP médian de 120 jours (IQR : 40) (Fig. 2). Deux joueurs ont eu un temps de RTT et de RTP plus long que les autres participants, malgré des blessures initiales de faible gravité. Le premier joueur a subi une blessure initiale de grade 2A et une lésion ostéochondrale aiguë de 5 mm avec un œdème osseux important ; il a été traité uniquement par microfracture. Cependant, une nouvelle intervention chirurgicale a été indiquée neuf mois plus tard d'un conflit antérieur et d'une instabilité continue constatée en per-opératoire. Un débridement arthroscopique et la mise en place d'un dispositif TightRope® ont été effectués. Les délais de RTT et de RTP ont été respectivement de 41 et 49 jours. Le deuxième joueur a subi une blessure de grade I, mais a développé une douleur antérieure persistante à la cheville qui l'a empêché de reprendre le jeu. Une IRM de suivi a montré un LTFAI épaissi mais stable et les symptômes ont disparu après une injection de stéroïdes guidée par échographie. Ses délais de RTT et de RTP étaient respectivement de 195 et 201 jours (voir Fig. 3).
Discussion
RTT et RTP
Les résultats les plus importants de cette étude sont que les joueurs souffrant d'une lésion instable de la syndesmose ont eu un RTT et un RTP médians prolongés de 105 et 120 jours, respectivement. Les jours de RTT et de RTP sont importants pour évaluer les résultats des lésions de la syndesmose. Dans cette cohorte, les lésions stables de la syndesmose traitées de manière non chirurgicale ont eu un RTT et un RTP de 50,5 et 58,5 jours, respectivement. Dans le groupe instable traité par voie chirurgicale, le RTT et le RTP étaient imprévisibles et prolongés. Dans une étude de cohorte prospective, Calder et al. ont examiné 64 athlètes souffrant de blessures de grade 2. Le temps de récupération moyen pour les blessures de grade 2A (stables) était de 45 jours (23-63 jours) et pour les blessures de grade 2B (instables), de 65 jours (27-104 jours). Cette étude couvrait une variété de sports athlétiques, mais excluait les athlètes souffrant de blessures de grade 3. En revanche, notre étude n'incluait que des joueurs de rugby professionnels, tous présentant des blessures de grade 1 à 3. Une étude de cohorte prospective à long terme, incluant 3677 joueurs de football professionnels masculins, a révélé un RTP moyen de 39 +/- 28 jours, mais n'a pas consigné les résultats de l'examen clinique. Une autre étude portant sur des athlètes intercollégiaux a mis en évidence des délais d'attente précoces similaires ; cependant, les diagnostics ont été établis uniquement sur la base de radiographies simples, sans mentionner les lésions du ligament deltoïde ou la longueur de la sensibilité de la syndesmose, ce qui laisse supposer que certaines lésions auraient pu être moins graves. Une étude portant uniquement sur les blessures instables chez 110 footballeurs professionnels a révélé un RTT et un RTP de 72 +/- 28 et 103 +/- 28 jours, respectivement.
Une analyse multivariée a montré que la gravité de la blessure, la présence d'une lésion du cartilage talien et le jeune âge étaient des facteurs prédictifs significatifs d'un RTT et d'un RTP prolongées. La littérature semble donc varier dans les dates de retour des joueurs, ce qui met en évidence le caractère souvent imprévisible et prolongé du retour au sport pour ces blessures.
Mécanisme et gravité des blessures
La majorité des lésions de la syndesmose (67%) étaient instables (grade 2b et 3) et ont nécessité une stabilisation chirurgicale. Une plus grande gravité des blessures a été observée chez les jeunes joueurs par rapport aux joueurs plus âgés. Il a été démontré que le jeune âge au moment de l'intervention chirurgicale était associé à des temps de récupération plus longs. En outre, l'intégration dans une équipe de joueurs plus jeunes, moins expérimentés et dont la condition physique initiale n'est pas optimale, pourrait les prédisposer à un risque plus élevé de blessures. La position la plus courante du membre pendant la blessure est la flexion de la hanche, la flexion du genou, le valgus du genou, la dorsiflexion de la cheville, la pronation du pied et la rotation externe. La majorité des blessures (73 %) sont survenues lors d'un plaquage (direct et indirect), ce qui souligne le caractère unique du rugby en tant que facteur de risque pour ces blessures. Un groupe a examiné les séquences vidéo de 13 joueurs de rugby professionnels ayant subi des blessures aiguës sur une période de 5 saisons. La majorité (69 %) des blessures étaient instables et ont nécessité une intervention chirurgicale. En ce qui concerne le mécanisme, 54 % des blessures ont été subies en plaquant l'adversaire et 46 % en étant plaqué. Les auteurs ont conclu que les mauvaises techniques de plaquage étaient souvent impliquées dans le mécanisme de la blessure.
Cette constatation pourrait expliquer pourquoi les jeunes joueurs, relativement moins expérimentés, courent un risque plus élevé.
Absence de définition
Les études publiées font état de résultats variés concernant le délai de retour au jeu, sans définition claire ni utilisation d'une terminologie normalisée. Cette constatation est confirmée par la littérature actuelle, qui suggère la nécessité d'une définition et de critères normalisés pour le RTP et la terminologie correspondante. Il n'est pas certain que la notion de RTP soit identique à celle de retour au niveau pré-lésionnel. Dans notre cohorte, tous les joueurs ont retrouvé leur niveau d'avant la blessure, ce qui est cohérent avec les résultats de la revue systématique réalisée par van Vancolen et al. Il semble qu'il y ait un manque d'études de haute qualité concernant le délai avant le retour à la compétition après des lésions de la syndesmose. La plupart des publications sous-estiment la durée, soit en raison de l'inclusion de blessures de faible gravité, soit en raison de blessures athlétiques hétérogènes. D'autres études spécifiques au sport sont nécessaires pour observer le délai de rétablissement après une blessure. À notre connaissance, cette étude est l'une des rares à mettre en évidence la véritable nature et l'impact des lésions de la syndesmose chez les joueurs de rugby professionnels. Cela peut aider à guider à la fois les cliniciens traitants et les joueurs, en révélant qu'il ne s'agit pas d'une blessure bénigne dans de nombreuses circonstances, ce qui entraîne un retour prolongé sur le terrain de rugby.
Points forts et limites
Notre cohorte d'étude est relativement petite, mais elle comprend un groupe homogène de joueurs de rugby professionnels. Nous avons inclus à la fois des patients traités par voie chirurgicale et des patients traités par voie non chirurgicale, ce qui rend possible la comparaison entre ces deux groupes. La nature rétrospective de l'étude pourrait entraîner un biais de mémoire dans les dates de RTT et de RTP. Les réopérations n'ont pas été exclues, ce qui a influencé le RTP.
Les joueurs ont été autorisés à commencer la rééducation par le chirurgien, mais le délai de RTT a été décidé en dernier ressort par les médecins de l'équipe. Cela pourrait potentiellement conduire à un RTP dépendant du médecin, puisqu'un médecin pourrait être plus conservateur que l'autre. Nous reconnaissons également que le protocole de rééducation était plus conservateur que d'autres protocoles. Les joueurs blessés appartenaient à plusieurs équipes différentes, mais le personnel de rééducation traitant a reçu un protocole et des directives.
Ceux-ci n'étaient pas strictement supervisés par le chirurgien, de sorte qu'à l'occasion, les circonstances de l'équipe et l'absence de joueurs de réserve ou le surplus de ceux-ci ont pu influencer la décision de procéder à un RTP. Nous n'avons pas constaté de différence entre les joueurs à 7 et ceux à 15 en ce qui concerne le mécanisme de la blessure, la gravité de la blessure et le RTP. Cependant, étant donné la différence de taille de terrain couverte par les joueurs et la densité relative du terrain, de futures études pourraient élucider ces divergences.
Conclusion
La plupart des lésions de la syndesmose chez les joueurs de rugby professionnels se produisent lors d'un plaquage. Ces lésions sont souvent instables et nécessitent une intervention chirurgicale, avec une période de récupération imprévisible. La gravité de la blessure, les complications chirurgicales, le retard de diagnostic et les blessures associées peuvent prolonger cette période. Le sous-type de rugby (à 7 ou à 15) n'a pas d'incidence sur la gravité de la blessure ou sur le retour au jeu.
Références de l'article
Wever S, Schellinkhout S, Workman M, McCollum GA. Syndesmosis injuries in professional rugby players: associated injuries and complications can lead to an unpredictable time to return to play. J ISAKOS. 2022 Aug;7(4):66-71. doi: 10.1016/j.jisako.2022.03.001. Epub 2022 Apr 12. PMID: 36189472.
Nos articles de blog