Lésions chondrales focales du genou
Apr 26
/
Kinesport
Les défauts chondraux focaux (FCDs) sont fréquents, avec une incidence rapportée de 4,2 % et 6,2 % dans la population générale chez les patients de moins de 40 ans, ce qui entraîne plus de 200 000 procédures chirurgicales par an. En outre, la prévalence atteindrait 36 % chez les athlètes. Il est important de noter que si ces lésions ne sont pas traitées à temps, elles s'aggravent avec le temps et peuvent évoluer vers une arthrose diffuse (OA). Le traitement des FCDs reste un défi car les procédures de réparation du cartilage n'ont pas réussi à reproduire le cartilage natif à ce jour. La cause des FCDs peut être multiple :
- L'ostéochondrite disséquante (OCD), une affection dans laquelle l'os sous-chondral et le cartilage articulaire sus-jacent se détachent de la surface osseuse sous-jacente, se manifestant parfois par des FCDs multiples.
- À la suite d'un traumatisme, c’est la cause la plus fréquente. Une instabilité aigue, ou des microtraumatismes répétés et les changements dégénératifs chroniques induits, prédisposent à des FCDs.
Diagnostic
Une fois symptomatiques, les FCDs ont une propension à la progression continue des symptômes sur des périodes variables en fonction des comorbidités et des facteurs spécifiques au patient. Une prise en charge précoce est importante pour rétablir la congruence articulaire normale, la répartition de la pression et la cinématique normale du genou. Il faut s’intéresser à :
- Anamnèse : historique de traumatisme aigu, douleur au squat profond ou aux COD, possibilité d’un gonflement lié à l’activité sans douleur associée dans le cas d’un FCD. Une rééducation insuffisante ou un retour inapproprié à des activités à forte charge après des interventions chirurgicales antérieures est une source fréquente de symptômes lorsqu'un patient a déjà subi une opération du genou homolatéral.
- Examen Clinique : analyse de la marche (signe de Wilson en rotation externe oblique hanche, ou rotation interne jambe, ou faiblesse des abducteurs de hanche). À la palpation : un ROM normal et une sensibilité focale sur des zones palpables le long des condyles fémoraux latéraux ou médiaux. Une sensibilité au niveau de la ligne articulaire est généralement provoquée lorsque la lésion touche le condyle fémoral et le plateau tibial.
- Imagerie : radiographie des cartilages : bilatérale debout antéro postérieure (AP) / 45 degrés de flexion en charge, vue postéro antérieure (PA = angle de Rosenberg) / en décharge vue latérale (angle de Merchant). L’IRM permet l'évaluation du cartilage articulaire et du lit sous-chondral, mais sous-estime souvent la taille des lésions jusqu'à 60 %. De plus, l'apparence des lésions cartilagineuses à l'IRM est souvent incompatible avec les symptômes cliniques et les résultats arthroscopiques. La cartographie du temps de relaxation T2, un paramètre IRM émergent qui représente la réaction internucléaire secondaire à la relaxation transversale des ions hydrogène, a démontré son potentiel pour mesurer le contenu en collagène du cartilage. L'avantage de ce test est la possibilité d'évaluer la dégénérescence du cartilage à partir du moment de la blessure, fournissant ainsi des informations sur le moment optimal pour une intervention chirurgicale.
- Biomarqueurs : recherche de marqueurs de dégradation/synthèse du collagène de type II.
- Arthroscopie de diagnostic : c’est le Gold Standard pour le diagnostic des FCDs. Un simple débridement pendant la procédure peut contribuer à améliorer les lésions symptomatiques et à retarder le traitement des DCF chez près de 60% des patients. Pendant l'arthroscopie, la taille du défaut chondral peut être mesurée et classée selon des systèmes de critères standardisés : les critères d'Outerbridge ou de l'International Cartilage Repair Society (ICRS).
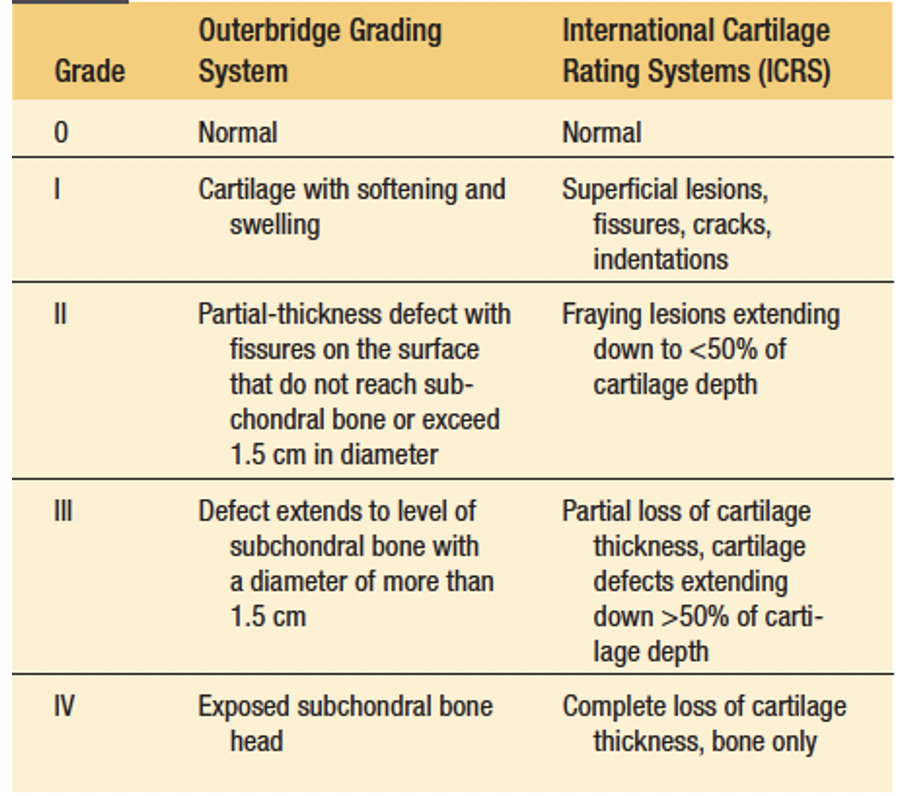
La classification d'Outerbridge et de l'ICRS pour les lésions du cartilage articulaire
Management non chirurgical
La prise en charge non chirurgicale des FCDs est incapable de restaurer la perte de cartilage articulaire en raison de la faible capacité intrinsèque de cicatrisation inhérente au cartilage. L'utilisation d'anti-inflammatoires non stéroïdiens (AINS), d'agents chondroprotecteurs (glucosamine, phosphate de chondroïtine), d'injections intra-articulaires (corticostéroïdes, acide hyaluronique, PRP), la perte de poids, la physiothérapie, la modification de l'activité et les attelles de genou peuvent tous apporter un bénéfice symptomatique chez les patients, selon la gravité et la progression de la maladie. Cependant, il est important de noter que ces traitements ne diminuent pas le taux de progression de la perte de cartilage et ne restaurent pas non plus l'intégrité structurelle de l'articulation.
Chirurgie
L'objectif du traitement des FCDs symptomatiques est de restaurer l'unité ostéochondrale de manière anatomique tout en conservant l'os sous-chondral et le cartilage de soutien et en minimisant la charge chirurgicale pour le patient. L'objectif est le soulagement de la douleur et le retour au niveau d'activité antérieur sans limitation. Il faut considérer la présence de certains facteurs extrinsèques et les traiter de manière concomitante lorsqu’ils existent : un mauvais alignement, une déficience méniscale, une insuffisance ligamentaire ou une instabilité du genou.
Influence de la taille du FCD : La taille de la lésion dicte la technique la plus appropriée. Par exemple, les lésions plus grandes et plus profondes sont mieux traitées avec l'OCA (Osteochondral Autograft Transplantation) en raison de la plus faible morbidité du site donneur par rapport à l'OAT (Osteochondral Allograft Transplantation).
Influence de la localisation du FCD : Les lésions du condyle fémorale sont traitées par OCA, ou ACI/MACI. Les lésions fémoro patellaires par ACI/MACI. Enfin, les lésions tibiales sont plus difficiles à traiter, elles sont généralement traitées par des techniques de stimulation de la moelle telles que la microfracture seule ou avec une augmentation biologique.
Les types de chirurgie :
- Le débridement : consiste à lisser le cartilage dégénératif et à stabiliser les lambeaux de cartilage instables que l'on rencontre fréquemment avec le FCD. L'objectif de cette procédure est de retirer tout le cartilage calcifié à l'intérieur du défaut tout en prenant soin de préserver l'os sous-chondral et le cartilage sain environnant.
- L’arthroplastie d’abrasion : technique palliative, débridement multiple des tissus avec arthroscopie. Comme pour les autres techniques palliatives, le débridement des tissus entraîne un remplacement prolifique du fibrocartilage de qualité inférieure qui risque de dégénérer avec le temps. Cependant, la matrice fibrocartilagineuse peut apporter un soulagement symptomatique pendant un certain temps.
- Microfracture : technique utilisant une perforation sous-chondrale contrôlée pour permettre le recrutement et l'accumulation d'éléments de la moelle osseuse, tels que des cellules souches mésenchymateuses et des facteurs de croissance, dans le FCD.
- OAT : (Transplantation d’autogreffe ostéochondrale). L'OAT est une technique qui utilise un bouchon ostéochondral sain pour le remplacement d'un FCD. Les indications de l'OAT sont les lésions chondrales localisées, unipolaires, relativement petites (moins de 12 mm2) et symptomatiques du condyle fémoral, du tibia, de la trochlée ou de la rotule.
- OCA : (Transplantation d'allogreffe ostéochondrale). C’est une technique qui a été utilisée avec succès pour le traitement primaire d'un large éventail de lésions articulaires et de maladies articulaires, ainsi que pour le sauvetage des cartilages dont la réparation a échoué. Cette technique est utilisée pour traiter les défauts articulaires du condyle fémoral, de la trochlée ou de la rotule chez des patients jeunes et souvent très sollicités. La taille du tissu du donneur doit correspondre à celle de chaque patient sur la base d'une mesure radiographique, tomodensitométrique (CT) ou IRM. Une réponse immunogène subclinique après la transplantation du tissu du donneur est une possibilité réaliste à l'interface os-os ; cependant, le risque d'une réponse cliniquement significative dans l'articulation est faible en raison de la matrice cartilagineuse intacte qui empêche le contact entre les chondrocytes du donneur et les anticorps de l'hôte.
Techniques Cellulaires :
- MACI - matrix-induced autologous chondrocyte implantation : implantation de chondrocytes autologues induite par la matrice. MACI est une technique de traitement réparateur du cartilage qui permet d'obtenir une construction plus solide que son prédécesseur, l'ACI, et qui peut être appliquée à des FCDs plus importants.
- ACI de troisième génération (MACI analogue ou NOVOCART 3D)
- Minced cartilage (DeNovo Natural Tissue)
- Allogreffes ostéochondrales viables (Cartiform)
- Extracellular matrix scaffolds (micronized allogeneic cartilage, ou BioCartilage)
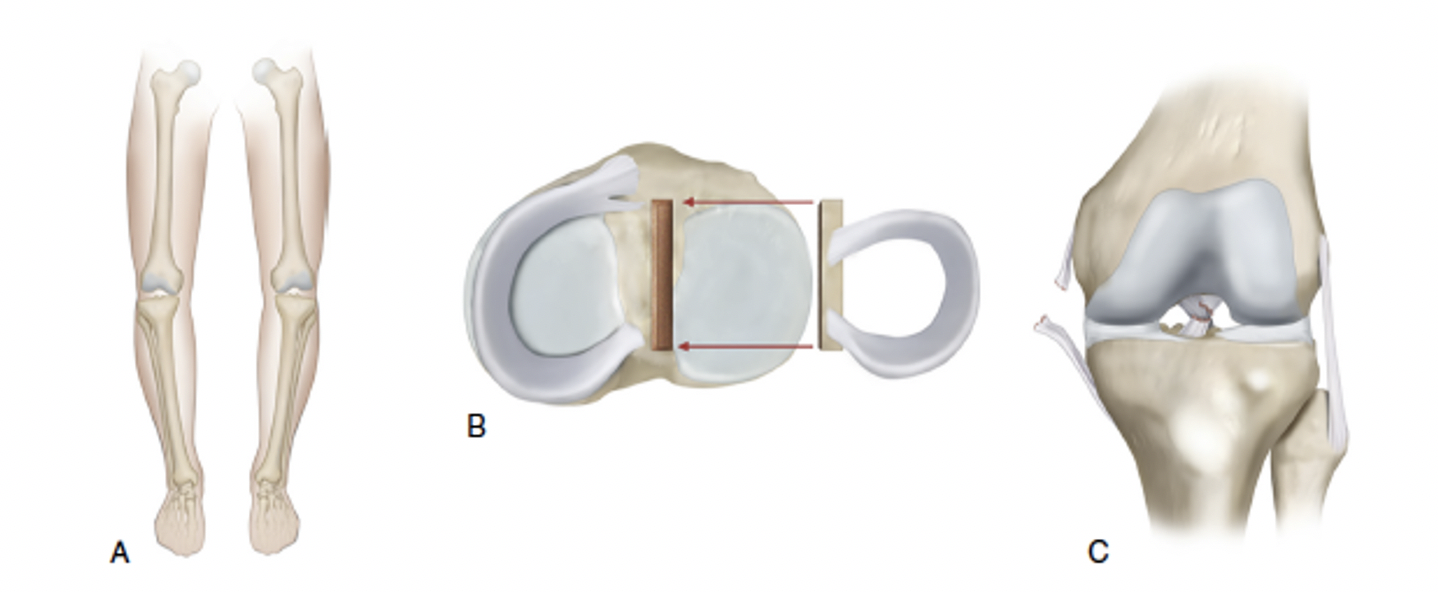
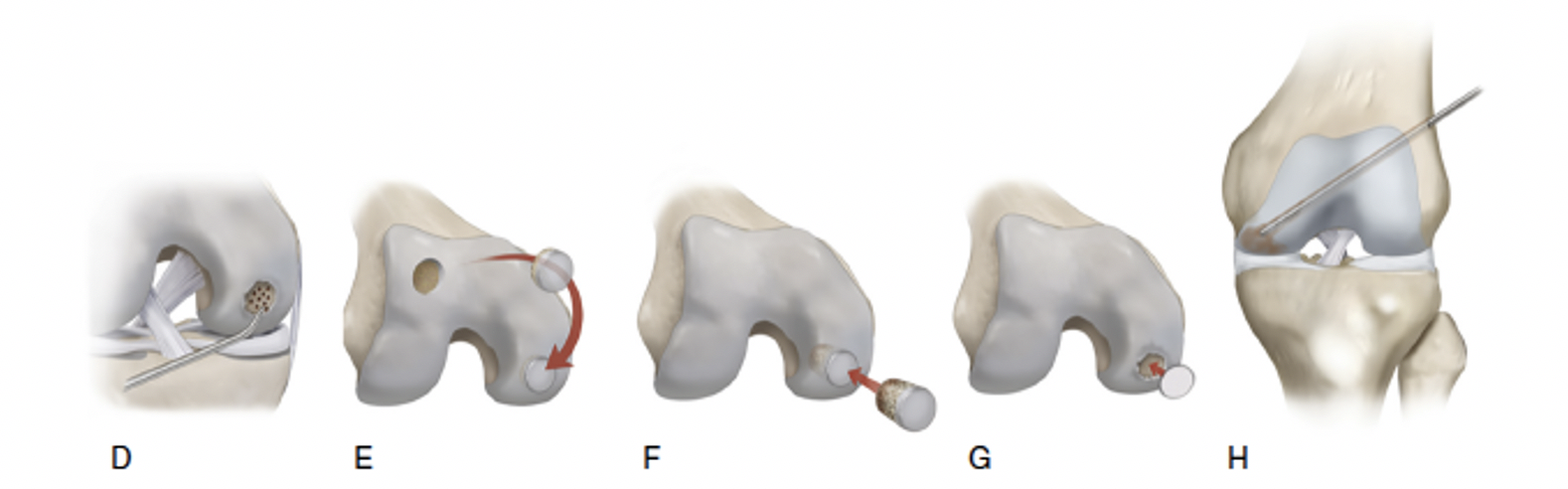
Algorithme de traitement des FCDs. La ligne supérieure illustre les conditions pathologiques extrinsèques et leurs corrections respectives :
(A) Le désalignement du genou est traité de manière concomitante avec une ostéotomie étagée ou simultanée du tibia proximal ou du fémur distal.
(B) La déficience du ménisque, lorsqu'elle ne peut être réparée, est traitée par une allogreffe méniscale.
(C) L'instabilité du genou est corrigée par une reconstruction ou une réparation ligamentaire.
La rangée du bas illustre les différentes options de traitement des FCDs en fonction des caractéristiques spécifiques de la lésion :
(D) la microfracturation
(E) la transplantation d'une autogreffe ostéochondrale est une considération appropriée dans les FCDs de petite taille chez les patients plus jeunes et à forte demande.
(F) l'allogreffe ostéochondrale
(G) l'implantation de chondrocytes autologues (ACI)/l'ACI induite par une matrice sont réservées aux lésions plus grandes et plus profondes, à l'atteinte bipolaire ou aux reprises chirurgicales.
(H) un concentré d'aspirat de moelle osseuse est injecté dans le défaut sous-chondral lorsque celui-ci est contenu dans l'os sous-chondral
Réhabilitation
La rééducation postopératoire joue un rôle essentiel dans l'obtention des meilleurs résultats après le traitement des FCDs et varie en fonction de leur localisation. La rééducation des lésions fémoro-patellaires doit privilégier la mise en charge complète précoce, tandis que l'amplitude des mouvements est davantage protégée au début de la période postopératoire que celle des lésions tibio-fémorales. Pour le groupe tibio-fémoral, il est conseillé aux patients d'utiliser des béquilles immédiatement après la chirurgie.
En général, les auteurs recommandent de suivre un protocole en quatre phases pour un retour rapide à la fonction avec une récupération optimale.
- La phase I de J1 à 6 semaines. Les patients commencent sur une machine à mouvement passif continu (CPM), utilisée 6 heures/jour pendant 6 semaines. À deux semaines après l'opération, l'attelle de genou articulée est déverrouillée et abandonnée définitivement lorsque le patient est capable d'effectuer une élévation de jambe tendue. La mise en charge est de 50 % en combinaison avec une attelle de genou pendant les semaines postopératoires 0 à 4.
- La phase II 6 à 8 semaines, et la mise en charge partielle est autorisée. Au cours de cette phase, l'extension et la flexion complètes jusqu'à 130 degrés doivent être atteintes. Renforcement quadriceps/ischio-jambiers + utilisation d'un vélo stationnaire.
- La phase III 8 à 12 semaines. Mise en charge complète autorisée. Le ROM complet doit être obtenu à 12 semaines.
La phase IV 12 semaines à 6 mois. Renforcement avancé avec des restrictions minimales. Le retour à l'activité sportive est limité jusqu'à la fin de cette phase.
Conclusion
Les résultats à long terme de ces procédures de restauration et de régénération du cartilage commençant seulement à être rapportés, il sera impératif de continuer à décrire ces résultats et de mieux définir les indications et l'algorithme de traitement pour chacune d'entre elles. En outre, les études scientifiques fondamentales ont un rôle important à jouer pour améliorer l'intégration des greffons osseux dans l'OCA. L'inadéquation de l'OCA est encore un autre problème mal étudié, et des études topographiques seront nécessaires pour élucider l'étendue de l'inadéquation afin d'aider le chirurgien traitant à mieux comprendre la taille et le placement de la greffe, ce qui pourrait augmenter la disponibilité des allogreffes et élargir le pool d'allogreffes acceptables. Compte tenu de l'attention accrue portée aux adjuvants biologiques dans les procédures de préservation des articulations, des études de plus haut niveau sur l'utilisation d'adjuvants tels que le PRP et les cellules souches mésenchymateuses devront être réalisées afin de mieux déterminer si ces traitements supplémentaires présentent un avantage thérapeutique.
L'article
COLE B.J., BURNETT III R.A., KUNZE K.Y., TAURO T., CHAHLA J.
Section 4 Chapitre 22 du livre « Evidence Based Managment of Complex Knee Injuries
Nos articles de blog
Copyright © 2025
Write your awesome label here.



